Consortium Psychiatricum
2020. Том 1. № 1. С. 49–59
ISSN: 2712-7672 / 2713-2919 (online)
Внебольничная психиатрия в Португалии: критический обзор
Аннотация
Психиатрическая служба Португалии эволюционировала от институциональной во внебольничноориентированную систему, этот процесс начался в 1998 году и ускорился после 2006 года.
Утверждение и реализация в Португалии Закона о психической помощи и Национального плана охраны психического здоровья способствовали разработке нормативных актов и созданию учреждений в соответствии с моделью децентрализованной психиатрической службы, оказывающей помощь в наименее ограничительных условиях по месту жительства. Процесс внедрения и развития данной модели был планомерным и постепенным, с адаптацией существующих психиатрических учреждений и служб к запланированным изменениям.
В статье описывается процесс трансформации психиатрической службы Португалии и проводится анализ ее сильных и слабых сторон с точки зрения внебольнично-ориентированной парадигмы оказания помощи.
Общая информация
Ключевые слова: психическое здоровье, деинституционализация, внебольничная помощь, психологическая служба
Рубрика издания: Специальные статьи
Тип материала: научная статья
Для цитаты: Фриас П., Пинто да Коста М. Внебольничная психиатрия в Португалии: критический обзор // Consortium Psychiatricum. 2020. Том 1. № 1. С. 49–59.
Полный текст
ВВЕДЕНИЕ
По данным за 2017 год психические расстройства были причиной 12% лет жизни, скорректированных на нетрудоспособность (Disability Adjusted Life Years, DALY), и 18% лет жизни с нетрудоспособностью (Years Lived with Disability, YLD). При учете всех причин нетрудоспособности депрессивные и тревожные расстройства находились на четвертом и шестом месте соответственно и были ответственны за потерю производительности и ухудшение социальных показателей и показателей развития. Распространенность психических расстройств среди населения Португалии превышает 30%, депрессия и тревожные расстройства составляют соответственно 7,9% и 16,5% [1, 2]. В частности, промежуток времени между появлением симптомов и началом лечения считается слишком долгим [3]. Внебольничная психиатрическая помощь считается более эффективной и действенной, что обеспечивает непрерывность оказания помощи и расширение прав и возможностей пациентов путем их лечения как можно менее ограничительным образом, что приводит к лучшим результатам [4].
История охраны психического здоровья в Португалии аналогична истории в других европейских странах, где усилия по деинституционализации начались во второй половине XX века и стали законом в 1998 году. С тех пор система охраны психического здоровья в Португалии была организована на уровне местных и региональных учреждений, а в оставшихся психиатрических больницах осуществляется переходный процесс предоставления общих децентрализованных медицинских услуг и сети долгосрочного ухода, способствующей и поддерживающей восстановление, реинтеграцию и реабилитацию во внебольничных условиях. Сегодня переходный процесс все еще испытывает проблемы, однако их решения предложены. В последние несколько лет были предприняты важные шаги для полного завершения перехода к внебольничной системе.
Эта статья направлена на изучение и обобщение развития переходного процесса от институционально- ориентированной психиатрической помощи до медико-санитарной помощи на внебольничном уровне в Португалии, выявление проблем и предлагаемых решений в целях повышения эффективности осуществления этого перехода.
МЕТОДЫ
Авторы провели критический поиск политических и законодательных документов из официальных докладов национальных и международных учреждений и статей, касающихся психического здоровья населения на португальском и английском языках.
Обзор был проведен в феврале 2018 года и обновлен в апреле 2020 года. Использовали поиск по комбинации следующих терминов: «психиатрическая помощь», «внебольничная психиатрическая помощь», «внебольничная психиатрия», «внебольничная психиатрия в Португалии», «история внебольничной психиатрии в Португалии», «проблемы внебольничной психиатрии в Португалии», «психическое здоровье в Португалии», «психиатрия в Португалии», «финансовые модели психического здоровья». Использовали следующие базы данных, поисковые системы и веб-сайты: официальную газету Португалии и электронные базы данных Medline, PubMed и GoogleScholar.
Публикации отбирали в соответствии с их актуальностью и содержанием, все публикации проверяли и обсуждали в коллективе авторов. Публикации исключали, если было сочтено, что они не предоставляют информации для целей данной статьи.
РЕЗУЛЬТАТЫ
Авторы нашли в общей сложности 42 публикации, в том числе законодательные и политические документы или доклады, а также научные рецензируемые статьи, касающиеся оказания внебольничной психиатрической помощи в Португалии.
Три основные темы, освещаемые в этих публикациях, касались систем и учреждений охраны психического здоровья в Португалии, истории психиатрической помощи в Португалии и вопросов внедрения внебольничной психиатрической помощи в Португалии.
История системы охраны психического здоровья в Португалии
Внебольничная психиатрическая помощь в Португалии отражает развитие идей и знаний в связи с вопросами психики и психических заболеваний. В девятнадцатом веке психиатрическая помощь оказывалась преимущественно по институциональной модели, а первый закон о психическом здоровье датируется 1889 годом. XX век характеризовался строительством и расширением крупных психиатрических больниц, чтобы стандартизировать лечение и изолировать пациентов с психическими заболеваниями от остального общества [5–7].
Первые усилия по деинституционализации отмечены в 1927 году, когда Собрал Сид (Sobral Cid) выступал за замену приютов специализированными центрами с акцентом на профилактику, лечение и реинтеграцию. Закон, принятый в 1945 году, защищал «гигиенический и профилактический подход», предписывая строительство госпиталя — Hospital Magalhães Lemos — с ориентацией на павильонную систему в качестве важного промежуточного шага.
Психофармакологическая «революция» 60-х годов, связанная с эволюцией мышления, позволила изменить парадигму, что достигло кульминации в Законе об охране психического здоровья от 1963 года, который был признан первым законодательным шагом в направлении охраны психического здоровья на внебольничном уровне [5, 7–10]. В 70-е, 80-е и 90-е годы происходил медленный, но целенаправленный переход к децентрализации, в 1979 году была создана португальская Национальная система здравоохранения (NHS) с усилением планов первичной медико-санитарной помощи и последовательными планами охраны психического здоровья, а также принято законодательство, обеспечивающее менее вертикальную, ориентированную на больницы, модель [10–12].
С последних десятилетий двадцатого века, главным образом после 1998 года, в Португалии осуществляется постепенный переход от институциональной модели, при которой основой психиатрической помощи являются централизованные психиатрические больницы, к децентрализованной модели, основанной на внебольничной помощи.
В 1998 году был принят новый закон о психическом здоровье, который впоследствии был дополнен совместным постановлением (№ 407/98) Министерства здравоохранения и Министерства труда и социального обеспечения [7, 13–15], что позволило организовать психиатрическую помощь с приоритетом на внебольничную помощь в наименьшей возможной ограничительной среде. Стационарные отделения, специализирующиеся на более серьезных и острых заболеваниях, предпочтительно относились к больницам общего профиля, тогда как амбулаторное лечение, где это было возможно, предоставлялось в местных медицинских центрах. Психосоциальная реабилитация осуществлялась в учреждениях интернатного типа, дневных стационарах и отделениях профессиональной подготовки, адаптированных к уровню самостоятельности и потребностям каждого пациента [15]. В рамках этой модели основными подразделениями являлись местные службы охраны психического здоровья (LMHS), в то время как психиатрические больницы, которые, несмотря на эту реорганизацию, продолжали существовать, отвечали за оказание помощи на местах и специализированной помощи в масштабах всего региона, обеспечивая адекватный уровень помощи пациентам, которые не могли лечиться в больницах общего профиля [13, 14, 15].
Португалия, как страна, подписавшая Европейский план действий по охране психического здоровья 2005 года Всемирной организации здравоохранения (ВОЗ) [16] и Европейскую декларацию о психическом здоровье [17], подтвердила свое обязательство развивать систему внебольничной помощи, признавая важность «выздоровления и вовлечения в общество тех, кто испытывал серьезные проблемы с психическим здоровьем», и приняла на себя обязательство, среди прочего, предоставлять пациентам с психическими заболеваниями лечение и комплексную помощь в широком диапазоне условий при установлении партнерских отношений и сотрудничества между регионами и секторами как на географическом, так и на организационном уровне [10, 16, 17].
Созданный в 2006 году Национальный совет по психическому здоровью (NCMH) выпустил отчет о психическом здоровье в Португалии и Национальный план по психическому здоровью (NMHP) на 2007–2016 годы, в котором определены проблемы в реализации определенных целей закона 1998 года и предложены пути их решения [4, 15].
Этот документ позволил уделить больше внимания успешной деинституционализации помощи пациентам и их интеграции в общество. Одной из основных обеспокоенностей NMHP была «интеграция психиатрической помощи в систему первичной помощи, обеспечение непрерывности медицинской помощи, начиная с госпитализации, с последующей реабилитацией и помощью по месту жительства» [4]. Документ устанавливал, что ни одно централизованное учреждение не должно быть закрыто до тех пор, пока не будут созданы адекватные учреждения внебольничной помощи, способные принять пациентов, ранее направляемых в централизованные учреждения, тем самым значительно стимулируя развитие услуг, ориентированных на внебольничную помощь [10, 15, 18].
Принятие Декрета-закона 8/2010 в январе 2010 года привело к созданию Национальной программы непрерывной психиатрической помощи пациентам с тяжелыми психическими заболеваниями. В 2017 году приказом 1269/2017 было одобрено создание экспериментальных проектов в области долгосрочной психиатрической помощи на внебольничном уровне [19, 20].
Система охраны психического здоровья и институты в Португалии
Португалия — европейская страна, расположенная на юго-западе Пиренейского полуострова, с населением около 10 миллионов человек. Она включает в себя 18 регионов и два автономных региона, Мадейру и Азорские острова. С организационной точки зрения континентальная часть страны разделена на пять зон здравоохранения, управляемых региональными администрациями здравоохранения (рис. 1), которые отвечают за предоставление доступа к медицинской помощи, за соблюдение политики и программ в области здравоохранения, исполнение политики в области здравоохранения, координацию планирования, а также поддержку и оценку работы учреждений общественного здравоохранения в областях их ответственности [21, 22, 23].
Рисунок 1. Карта Португалии.
Система охраны психического здоровья включает в себя в региональные и местные службы. Местные службы составляют основу национальной системы охраны психического здоровья в Португалии и связаны с системой первичной медико-санитарной помощи и другими учреждениями, обеспечивая необходимую психиатрическую помощь в стационарных и амбулаторных условиях и непрерывность оказания медицинской помощи посредством связи с другими программами и службами. Они могут быть организованы по аналогии со службами в больницах общего профиля (рис. 2).
Рисунок 2. Португальские службы психического здоровья в желаемом будущем.
Региональные службы, помимо прочего, поддерживают и дополняют местные службы [1, 13, 14, 24]. В документе, который регулирует и организует бригады по оказанию психиатрической помощи на дому, вышеупомянутые компоненты описаны как взаимозависимые, поскольку каждый уровень и контекст помощи необходимо оптимизировать для обеспечения ее качества и адекватного перехода к более децентрализованной модели психиатрической помощи.
LMHS, основа системы охраны психического здоровья в Португалии, организованы в соответствии с количеством населения, за которое они несут ответственность. На них возложена задача по оказанию психиатрической помощи соответствующему населению с наименьшими возможными ограничениями, поддержанию стационарного и дневного стационарного лечения [1, 25].
Психиатрические больницы и региональные учреждения также несут ответственность за обеспечение регионального реагирования на проблемы, которые требуют преимущественно институциональных решений, и вопросы, возникающие при продолжительных заболеваниях [1].
Бригады, оказывающие психиатрическую помощь на дому, рассматриваются как важный компонент LMHS [26]. Их цели охватывают лечение пациентов с тяжелыми психическими заболеваниями после анализа истории болезни в координации со службами первичной помощи, ведение менее серьезных и более распространенных проблем психического здоровья, обеспечение поддержки пожилого населения и координацию программ профилактики в отношении самоубийств и депрессии. Бригады являются междисциплинарными коллективами с активным участием медсестер/медбратьев и немедицинских специалистов [1, 26].
Услуги по реабилитации и психосоциальной реинтеграции предоставляются в основном через три различные системы, Национальную сеть непрерывной психиатрической помощи, LMHS и Национальную сеть интегрированной медицинской помощи [19, 27]. Интернаты, социально-профессиональные подразделения и группы поддержки по месту жительства представляют собой совокупность уровней для пациентов, предлагая соответственно помощь в условиях проживания и амбулаторного лечения. Эти различные службы, состоящие из психиатров, медсестер/медбратьев общего и психиатрического профиля, психологов, социальных работников, врачей-специалистов по профессиональным заболеваниям и юрисконсультов, могут адаптироваться к меняющимся потребностям пациентов и сосредоточены на улучшении социальной интеграции, расширении прав и возможностей и эффективном выздоровлении, что позволяет пациенту жить полноценной жизнью и вносить свой вклад в обществ [28]. Во-первых, интернаты функционируют как общежития для людей с психическими расстройствами, предоставляя им доступ к специализированной психиатрической помощи, медицинскому уходу, психосоциальной поддержке, реабилитации и интеграции в общество [19]. Они также обеспечивают психиатрическую подготовку членов семьи или лиц, осуществляющих уход, а также при необходимости обеспечивают перевозку пациентов в другие медицинские учреждения. Интернаты подразделяются на типы, начиная от автономных учебных заведений до интернатов с максимальной поддержкой [29]. Во-вторых, социально-профессиональные подразделения на местах предназначены для пациентов с легкой и умеренной психосоциальной дисфункцией и социальными, профессиональными или реляционными нарушениями. Они способствуют автономности, эмоциональной стабильности и социальному участию с целью обеспечения социальной, семейной и профессиональной интеграции и стабильности [19, 28]. В-третьих, бригады по лечению на дому действуют на уровне домохозяйств, чтобы помочь контролировать и управлять приемом лекарств, обеспечивать регулярную поддержку личной гигиены и повседневной деятельности, а также контролировать ведение личных финансов и самообслуживание в быту [19]. Эти бригады по определению связаны и координируются интернатами, социально-профессиональными группами, местными структурами первичной медицинской помощи или LMHS [27].
Пациенты с хроническими и клинически устойчивыми тяжелыми психическими заболеваниями, в том числе с нарушениями обучаемости и умственной отсталостью, приводящими к психосоциальной инвалидности, могут быть направлены любым специалистом здравоохранения в учреждения Национальной сети непрерывной психиатрической помощи [27]. Критерии приема пациентов проверяются местными службами психиатрической помощи, отделом первичной медицинской помощи или (в случае детей или подростков) отделами охраны психического здоровья детей и подростков, их направление определяется в соответствии с их потребностями после рассмотрения истории болезни пациента.
Финансирование услуг по охране психического здоровья в основном обеспечивается государственными средствами, а именно бюджетом здравоохранения. Уровни первичной и вторичной медицинской помощи финансируются в соответствии с конкретными показателями, отражающими предоставление услуг, главным образом стационарного лечения и амбулаторных консультаций. Долгосрочное и реабилитационное медицинское обслуживание получают сумму, в основном связанную с количеством дней стационарного лечения на пациента [30]. В этом году было введено специальное финансирование внебольничных учреждений в отношении пилотного проекта LMHS [31]. Частные неправительственные организации (НПО) и компании также могут управлять и предоставлять финансирование учреждениям, которые включены в Национальную сеть интегрированной психиатрической помощи.
В настоящее время организованы 40 LMHS, распределенных по административным регионам (16 на севере, 7 в центре, 13 в Лиссабоне, 4 в Алентежу и 2 в регионе Алгарве) [18] и две службы охраны психического здоровья в психиатрических больницах (госпиталь Hospital de Magalhães Lemos в Порту и Центральный госпиталь Лиссабона в Лиссабоне) [23].
Следует также отметить, что наряду с развитием общих служб охраны психического здоровья на протяжении многих лет, особенно с 1998 года, в Португалии создана и совершенствуется мощная децентрализованная служба охраны психического здоровья, ориентированная на наркологические проблемы. Эти услуги организованы на базе местных подразделений вмешательства (интегрированных центров реагирования, отделений по борьбе с алкоголем, отделений по реабилитации и терапевтических сообществ), распределенных по регионам. Каждый интегрированный центр реагирования отвечает за профилактику и лечение связанных с наркотиками или алкоголем расстройств, уделяя особое внимание снижению вреда и реинтеграции пациентов, работая со специализированными бригадами (Equipas de Tratamento) и децентрализованными амбулаторными программами лечения [32].
Аналогично в детской и подростковой психиатрии наблюдается постепенный сдвиг парадигмы в сторону децентрализованной модели. В общих чертах психиатрические стационарные отделения и службы неотложной помощи переданы службам регионального уровня (которых организовано четыре), в то время как амбулаторные и другие услуги предоставляются отделениями или подразделениями, связанными с больницами общего профиля (всего 30: 9 местных отделений и 21 подразделение) [33].
Сотрудничество с системой первичной медико- санитарной помощи и другими учреждениями на внебольничном уровне считается основополагающим для многопрофильных групп детской и подростковой психиатрии, а в нескольких отделениях, как местных, так и региональных, действуют группы, обеспечивающие соблюдение действующих протоколов общественными и социальными организациями, такими как школы и учреждения по уходу [33]. Национальная сеть непрерывной психиатрической помощи также предоставляет специальные долгосрочные интегрированные услуги по уходу, а внедрение и развитие этих услуг соответствует развитию психиатрической помощи взрослым пациентам [33, 34]. Что касается геронтологической психиатрии, в Португалии не приняты какие-либо конкретные национальные меры в отношении внебольничной помощи. Некоторые службы охраны психического здоровья имеют специальные стационарные или амбулаторные отделения, предназначенные для пожилых людей, однако широко распространенный дифференцированный ответ по-прежнему отсутствует.
Количество учреждений, интегрированных в Национальную сеть непрерывной психиатрической помощи, увеличилось с 2017 года. Данные за 2019 год показывают, что в стране насчитывается 140 интернатов различных типов, 85 социально-профессиональных подразделений и 24 группы поддержки по месту жительства, главным образом на севере страны, в Лиссабоне и в регионах долины Тежо [1].
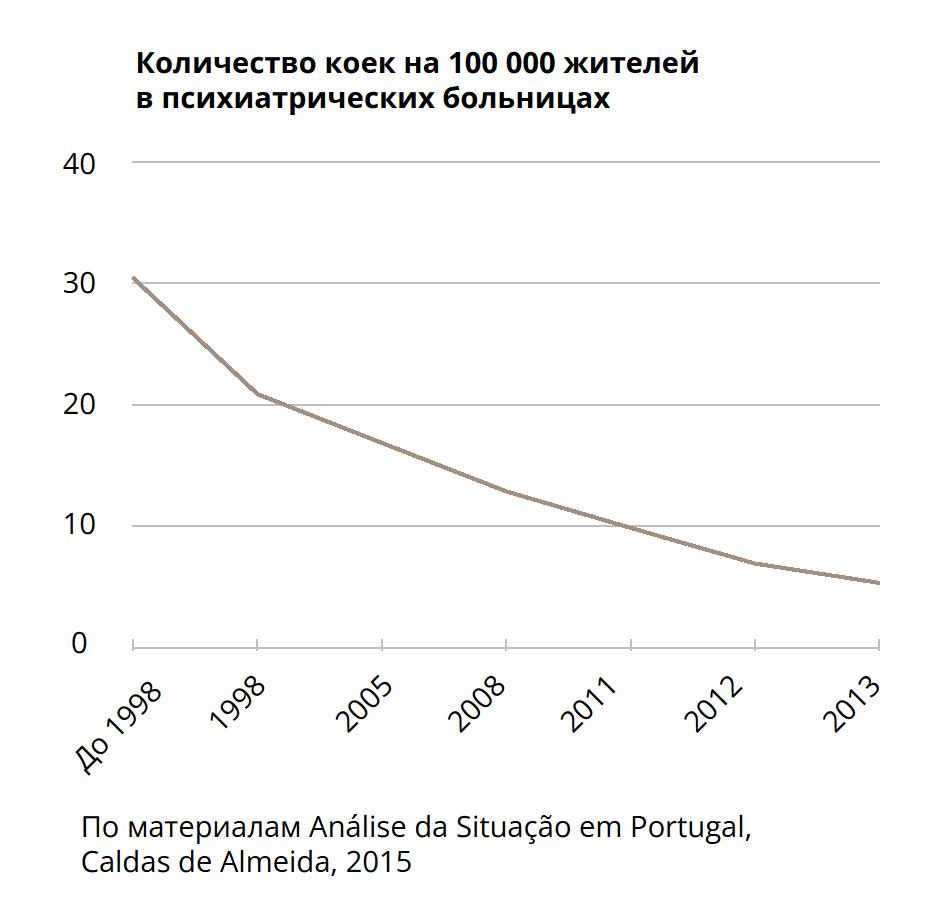
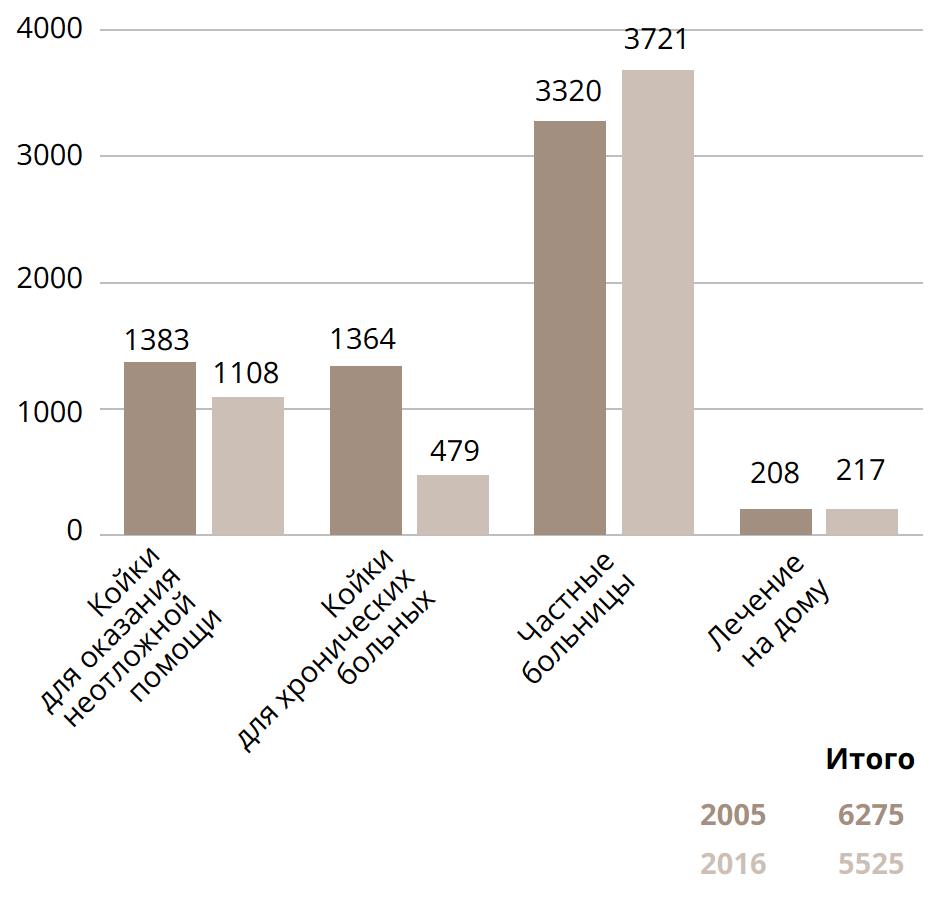
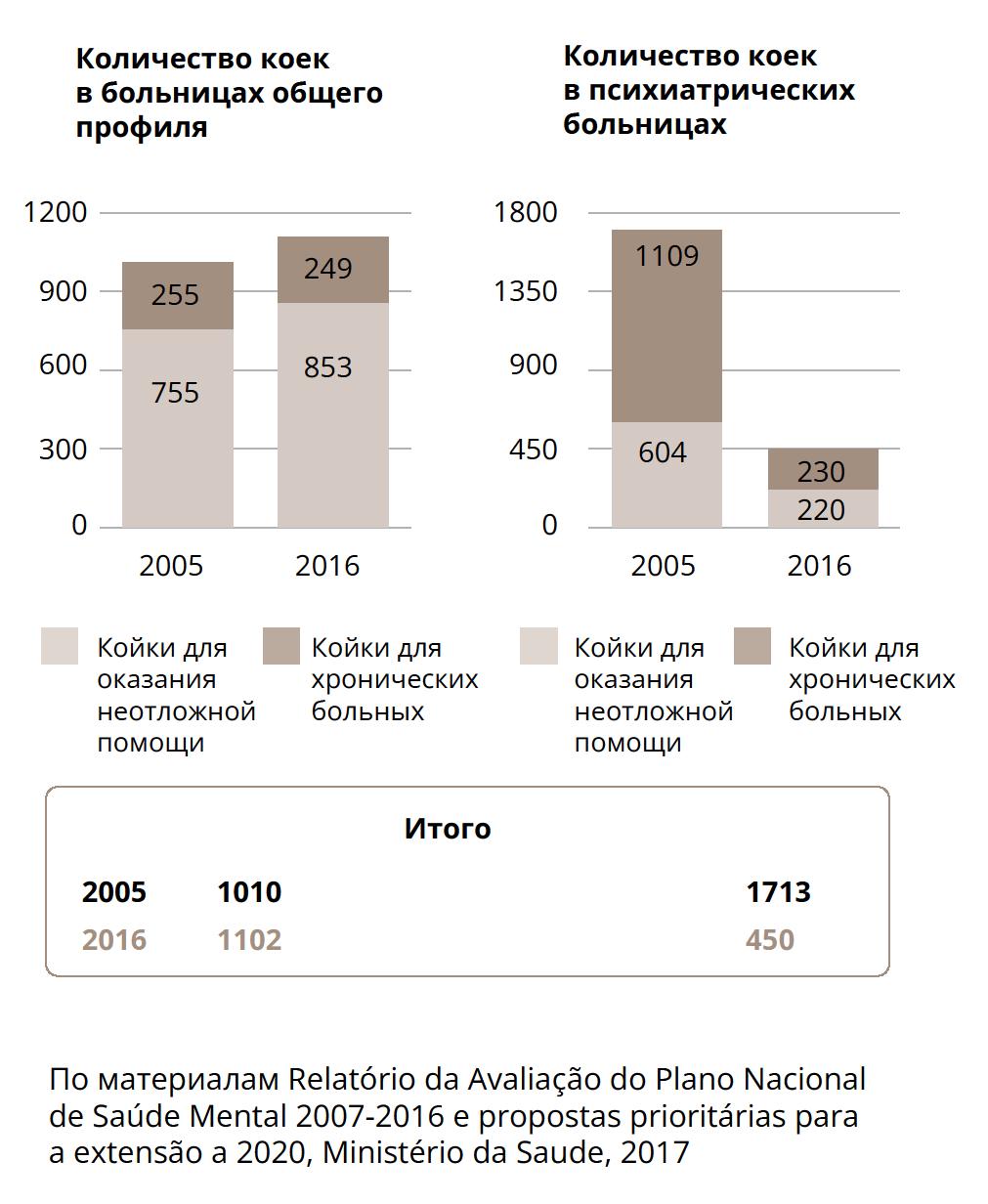
За последние несколько лет, согласно имеющимся данным, уже произошел переход от централизованной модели к большей децентрализации, о чем свидетельствует снижение количества коек на 100 000 жителей в психиатрических больницах (рис. 3), сокращение общественных интернатов, которые были переведены в социальный сектор (рис. 4) и увеличение вместимости стационаров в больницах общего профиля (в связи с закрытием госпиталей Hospital Miguel Bombarda, Centro Psiquiátrico de Recuperação de Ames и Hospital do Lorvão в 2009 году), в LMHS в 2015 году было около 10 коек на 100 000 жителей (рис. 5) [8]. В 2013 году 6% дневных консультаций были проведены во внебольничной системе [35], в то время как данные за 2017 год показывают существенный рост числа консультаций пациентов, проходящих лечение в дневных стационарах (рис. 6).
Рисунок 3. Койки на100 000 жителей в психиатрических больницах.
Рисунок 4. Количество коек (национальные данные).
Рисунок 5. Количество коек: общие и психиатрические больницы.
Рисунок 6. Дневные стационары — итоговые показатели по стране
Проблемы внедрения системы внебольничной психиатрической помощи в Португалии
В публикациях различных авторов был отмечен ряд проблем, которые в целом можно разделить на связанные с недостаточным финансированием или другими организационными препятствиями.
Прежде всего, в нескольких публикациях указывалось, что недостаточность финансирования внебольничных служб охраны психического здоровья является решающим препятствием для их развития. В отчете, опубликованном в 2019 году, Национальный совет по здравоохранению проанализировал развитие и текущую ситуацию в области охраны психического здоровья в Португалии, определив недостаток финансовых ресурсов и персонала в качестве серьезной угрозы для развития системы. Механизмы оплаты также рассматриваются Национальным советом по здравоохранению в качестве основных препятствий на пути осуществления охраны психического здоровья на внебольничном уровне. Фактически текущие модели оплаты финансируют больницы по количеству медицинских вмешательств и госпитализации, не учитывая меры вмешательства на внебольничном уровне и не создавая финансовых стимулов для содействия их осуществлению. Сосуществование различных способов оплаты и отсутствие стимулирующих платежей для лечения психических расстройств в системе первичной медицинской помощи наряду с плохой связью между различными уровнями помощи могут вызывать асимметрию в лечении пациентов [1, 8, 30, 35–37].
Во-вторых, многие авторы в этом процессе перехода считают препятствием слабую связь между различными уровнями медицинской помощи, а именно между службами охраны психического здоровья и первичной медицинской помощи, а также между ними и Национальной сетью непрерывной психиатрической помощи, подчеркивая при этом в первую очередь необходимость больничной модели [8, 38].
Дополнительным препятствием является процесс перевода отделений неотложной помощи из психиатрических больниц в LMHS в больницах общего профиля, который еще не завершен. Ряд услуг, указанных в законодательстве, еще только предстоит внедрить в равной степени на всей территории Португалии, в настоящее время наблюдается асимметрия в охвате. В качестве примера некоторые авторы указывают на отсутствие действующих интернатов, способных предоставлять жилье и основную помощь пациентам с хроническими психическими заболеваниями, что ранее обеспечивалось в психиатрических больницах. Что касается конкретных программ реабилитации и реинтеграции, которые планируются, многое еще предстоит сделать. Профессионально-технические программы, профессиональная подготовка и создание интернатов до сих пор практически не реализуются. Оценки за 2015 год показывают, что из 4000-5000 пациентов, которых следовало бы включить в социально-профессиональные программы или разместить в интернатах, только около 900 были эффективно охвачены [1, 10, 19, 30, 35].
Другая проблема связана с отсутствием специализированного персонала, в основном специализированных медсестер/медбратьев, а также ограниченной подготовкой других специалистов, не связанных с здравоохранением, для работы с пациентами с психическими расстройствами [8, 39].
Участие пациентов и лиц, осуществляющих уход, в процессе перехода рассматривается как важный фактор [28]. В статье 2015 года анализируется роль пациентов и членов семьи/лиц, осуществляющих уход, в процессе деинституционализации. Авторы подчеркивают, что в процессе институционализации учитываются мнения членов семьи и пациентов, хотя и с асимметрией. Данные о специфических ролях пациентов и лиц, осуществляющих уход, в процессе перехода ограничены и несколько противоречивы, однако роль ассоциаций пациентов и лиц, обеспечивающих уход, все больше очевидна в публичном пространстве и пропагандирует и поощряет дискурс в отношении ряда вопросов, связанных с психическим здоровьем [8, 10].
Для преодоления этих препятствий был предложен ряд решений, некоторые из которых были реализованы в рамках определенных служб в Португалии.
Во-первых, недавно была предложена новая модель оплаты в области охраны психического здоровья на внебольничном уровне. Она включает в себя сочетание элементов различных схем оплаты, чтобы смягчить недостатки системы оплаты и внедрить лучшие практики. Это направлено на то, чтобы способствовать раннему выявлению и лечению психических расстройств, общему наблюдению в случаях тяжелых психических заболеваний и лечению умеренной депрессии в системе первичной медико-санитарной помощи [37].
Еще один важный вопрос связан с обучением психиатрии в Португалии, которое включает в себя обязательную трехмесячную практику в системе внебольничной психиатрической помощи. Тем не менее практика в стационаре — это гораздо более длительная обязательная практика, которая в настоящее время продолжается не менее 24 месяцев [40]. В Португалии мнения психиатров-практикантов и ранее учитывались для улучшения подготовки, и эту систему по возможности следует распространить на сферу внебольничной психиатрической практики. Например, в опросе, проведенном среди психиатров-практикантов в 2011 году в Португалии, практиканты заявили о том, что судебная психиатрия должна быть обязательной в учебной практике и областью, в которой можно специализироваться [24]. Позднее эти взгляды были приняты Португальской ассоциацией медицинских советов, которая ввела судебную психиатрию в качестве обязательной практики и создала специальность судебной психиатрии. Аналогично, если практика во внебольничной психиатрии будет усилена и распространена на программы психиатров-практикантов, это позволит будущим психиатрам лучше подготовиться к этой модели лечения, способствуя ее эффективному внедрению на более раннем этапе, во время обучения.
Чтобы улучшить систему и следовать рекомендациям ВОЗ, требуется тщательная региональная оценка потребностей как пациентов с психическими заболеваниями, так и имеющегося обученного персонала. Впоследствии исключительно важно реформировать модель оплаты охраны психического здоровья, которая учитывала бы конкретные виды деятельности и охват населения, а также стимулы, связанные с производительностью труда профессионалов. Это укрепило бы точку зрения, сформулированную в 2009 году в консенсусном документе для внебольничной системы охраны психического здоровья, предоставляя промежуточным учреждениям, таким как LMHS, роль в принятии решений и финансировании, что позволило бы им отслеживать и удовлетворять потребности общества, показатели качества и потребности внебольничных учреждений в целом, как это предусмотрено законом [26, 37].
В публикации 2008 года Thornicroft et al. описали ряд общих проблем, с которыми сталкиваются в процессе реализации психиатрической помощи на внебольничном уровне, прежде всего в Италии и Англии, а также описали проблемы, имеющие решающее значение для развития служб охраны психического здоровья. Различные португальские авторы и учреждения подчеркивали те же проблемы в процессе перехода, что и в этой статье Thornicroft et al. [10, 15, 27, 30, 35, 38]. Некоторые из этих проблем, перечисленных в табл. 1, также касаются переходного процесса в Португалии [41].
Таблица 1. Препятствия и решения в отношении внедрения системы внебольничной психиатрической помощи
|
Препятствия |
Решения |
|
Неадекватное финансирование |
Внедрение новых моделей оплаты, ориентированных на охрану психического здоровья на внебольничном уровне |
|
Перевод персонала на охрану психического здоровья на внебольничном уровне |
Реализация ясных графиков, частых встреч персонала, связи между различными уровнями принятия решений |
|
Лица, принимающие решения |
Расширение прав и возможностей местных и региональных учреждений, что позволяет им проводить политику, адаптированную к местной реальности |
|
Жесткость системы |
Предоставление возможности внебольничным службам внедрять более гибкие методы совместно с LMHS и региональными учреждениями |
|
Недостаточность подготовки/образования |
Увеличение продолжительности обучения для практикантов психиатрии и других специалистов в области охраны психического здоровья |
|
Беспокойство и неопределенность, влияющие на переход персонала от модели, ориентированной на больничную помощь, к модели, основанной на внебольничной помощи |
Обеспечение ясной схемы, позволяющей сотрудникам работать уверенно и способствующей конструктивному обсуждению |
Предлагаемые решения относятся к общим и организационным аспектам, не обязательно связанным с вопросами психического здоровья, а также к аспектам, связанным с персоналом, которые реже документируются в литературе, но преобладают в каждом переходном процессе [42].
В своем отчете за 2019 год Национальный совет по здравоохранению предложил ряд приоритетных мер, которые необходимо предпринять. Среди них, в соответствии с рекомендациями Национального плана охраны психического здоровья, была рекомендация о том, что интеграция психиатрической помощи в первичную медико-санитарную помощь должна рассматриваться в качестве абсолютного приоритета и что модели интеграции должны учитывать местные и региональные особенности. Что касается долгосрочной помощи, то было сочтено необходимым исправить асимметрию, чтобы дополнить сеть наиболее востребованными типологиями, такими как интернаты средней и максимальной поддержки. Было также сочтено важным усилить координацию и интеграцию медицинской помощи, включая поддержку первичной медико-санитарной помощи при менее серьезных психических заболеваниях посредством финансовых стимулов, увеличения численности персонала и обучения. Укрепление социальных институтов также может быть полезным в улучшении охраны психического здоровья на уровне общества.
Недавно, в 2020 году, в различных административных зонах здравоохранения были созданы и отрегулированы группы по охране психического здоровья как для взрослых, так и для детей и подростков. Эти группы организованы в соответствии с системной и целостной моделью, обеспечивающей сфокусированность на внебольничном лечении в сочетании с различными уровнями помощи и профессиональными занятиями, поддержку реабилитации и реинтеграции пациентов и укрепление психического здоровья и профилактику заболеваний на индивидуальном уровне, а также в более широком контексте [31]. Группы распределены по их LMHS и функционируют в децентрализованных учреждениях; их междисциплинарная структура определена законодательно, как и их конкретные цели и предоставляемые ими услуги (амбулаторное консультирование, психотерапия и индивидуальное психологическое наблюдение, групповая терапия и вмешательства, визиты по месту жительства, социальная поддержка, ориентированные на пациента вмешательства со стороны общества и т. д.). Эти группы были созданы для того, чтобы преодолеть очевидное неравенство между различными службами охраны психического здоровья и регионами, их организация является пилотным проектом, и после оценки эта система должна быть реализована в качестве единой модели для всех LMHS [31]. Это действительно важный шаг вперед, поскольку он позволит стандартизировать действия на уровне внебольничной помощи в рамках LMHS, а также обеспечит направленное финансирование этих проектов и позволит проводить эффективный анализ информации для последующего развития [31].
ВЫВОДЫ
Португальская модель внебольничной помощи определяется в основном историческим развитием и тенденциями в других европейских странах. Хотя система внебольничной психиатрической помощи в Португалии уже внедрена, она постоянно совершенствуется и для ее совершенствования необходимо сделать еще много.
Препятствия для ее эффективной реализации варьируются от нехватки адекватных финансовых ресурсов и персонала до плохой связи между различными уровнями помощи и услуг.
Тем не менее в стране предпринимаются усилия по укреплению и дальнейшему внедрению системы внебольничной психиатрической помощи. Среди реализуемых мер — предложения, касающиеся моделей оплаты и внедрение моделей управления в этой области.
Постепенная, осознанная и настойчивая реализация таких мер должна в конечном итоге способствовать внедрению эффективной системы охраны психического здоровья на внебольничном уровне в Португалии. Этот процесс направлен на интеграцию служб охраны психического здоровья в систему первичной медико-санитарной помощи, развитие психосоциальной сети и обеспечение подготовки сотрудников служб охраны психического здоровья при одновременном учете показателей качества.
Литература
- Conselho Nacional de Saúde. Sem mais tempo a perder – Saúde mental em Portugal: um desafio para a próxima década [National Health Council. No Time to Lose - Mental Health in Portugal, a Challenge for the next Decade] [Internet]. Lisboa: CNS; 2019 [cited 2020 Aug 15]. Available from: https://fronteirasxxi.pt/wp-content/uploads/2020/02/“Sem-mais-tempo-a-perder”-CNS-2019.pdf Portuguese.
- Caldas-de-Almeida JM, Xavier M, Cardoso G, et al. Estudo epidemiológico nacional de saúde mental: 1o relatório [National Epidemiological Mental Health Study - 1st Report]. Lisboa: Faculdade de Ciências Médicas, Universidade Nova de Lisboa [Internet]. 2013 [cited 2020 Aug 15]. Available from: http://www.fcm.unl.pt/main/alldoc/galeria_imagens/Relatorio_Estudo_Saude-Mental_2.pdf Portuguese.
- Carvalho ÁD, Mateus P, Nogueira PJ, Farinha CS, Oliveira AL, Alves MI, Martins J. Portugal Saúde Mental em Números, 2015. Portugal Saúde Mental em Números [Internet]. 2015: 5-113 [cited 2020 Aug 18]. Available from: https://dependencias.pt/images/files/Portugal.pdf Portuguese.
- de Ministros PPDC. Plano Nacional de Saúde Mental 2007-2016 [Internet]. Diário da Republica; 2008 (47) [cited 2020 Aug 18]. Available from: https://www.adeb.pt/files/upload/paginas/Plano%20Nacional%20de%20Saude%20Mental.pdf Portuguese.
- de Melo S, Guilherme M, Guilherme F. [Community Psychiatry in the Historical Evolution of Psychiatry]. Análise Psicológica. 1981;31:357-63. Portuguese.
- Pereira JMM. [Psychiatry in Portugal: Protagonists and Conceptual History (1884-1924)]. Faculdade de Letras da Universidade de Coimbra. [Internet]. 2015 [cited 2020 Aug 15]. Available from: http://hdl.handle.net/10316/29514 Portuguese.
- Alves F, Ferreira-da-Silva L. [Psychiatry and Community: Reflexive Elements]. Actas do V Congresso Português de Sociologia. Sociedades Contemporâneas: Reflexividade e Acção. Associação Portuguesa de Sociologia (APS). 2004 May:56-64. Portuguese.
- Caldas-de-Almeida JM, Mateus P, Tomé G, et al. Joint Action in Mental Health and Well Being: Towards Community-Based and Socially Inclusive Mental Health Care [Internet]. 2015 [cited 2020 Aug 18]. Available from: https://ec.europa.eu/health/sites/health/files/mental_health/docs/2017_towardsmhcare_en.pdf
- Governo de Portugal [Internet]. Série I de 3 de Abril de 1963, no 79/1963, 1963 [cited 2020 Aug 10]. Available from: https://dre.pt/legislacao-consolidada/-/lc/75088193/199907260100/73318787/diploma/indice Portuguese.
- Palha F, Costa N. [Trajectories on Mental Health Care. Part 1 - The psychiatric “deinstitutionalization” process: from an objective analysis of facts to patients’, caregivers’ and technicians’ perspectives] [Internet]. Porto: ENCONTRAR+SE; 2015 Mar [cited 2020 Aug 10]. Available from: https://www.encontrarse.pt/wp-content/uploads/2016/04/projectos_concluidos_tcsm1.pdf Portuguese.
- Madianos MG. Recent advances in community psychiatry and psychosocial rehabilitation in Greece and the other southern European countries. Int J Soc Psychiatry. 1994 Autumn;40(3):157-64. doi: 10.1177/002076409404000301. PMID: 7822108.
- Cardoso G, Teresa M. [General Hospital Based Psychiatric Community Services: A Portuguese Model]. PsiLogos, 2009;6(2)/7(1-2): 54-66. Portuguese.
- Governo de Portugal. [Law 36/98 of 24th July 1998, Mental Health Law]. [Internet]. 1998. [cited 2020 Aug 15]. Available from: https://data.dre.pt/eli/lei/36/1998/07/24/p/dre/pt/html Portuguese.
- Ministérios da Saúde do Trabalho e da Solidariedade, Despacho conjunto nº 407/98 [Internet]. 1998; 8328-32 [cited 2020 Aug 15]. Available from: http://www.seg-social.pt/documents/10152/35243/Desp_C_407_98 Portuguese.
- Cardoso G, Papoila A, Tomé G, Killaspy H, King M, Caldasde-Almeida JM. Living conditions and quality of care in residential units for people with long-term mental illness in Portugal-a cross-sectional study. BMC Psychiatry. 2016 Feb 20;16:34. doi: 10.1186/s12888-016-0743-7. PMID: 26897745; PMCID: PMC4761132.
- WHO European Ministerial Conference on Mental Health (1st:2005: Helsinki, Finland) & World Health Organization. Regional Office for Europe [Internet]. Mental health action plan for Europe: facing the challenges, building solutions: First WHO European Ministerial Conference on Mental Health, Helsinki, Finland 12-15 January 2005. Copenhagen: WHO Regional Office for Europe. [cited 2020 Aug 15]. Available from: https://apps.who.int/iris/handle/10665/10762717.
- World Health Organization [Internet]. Mental Health Declaration for Europe - Facing the Challenges, Building Solutions; WHO Copenhagen. 2005. [cited 2020 Aug 15]. Available from: https://www.euro.who.int/__data/assets/pdf_file/0008/96452/E87301.pdf
- Direção Geral da Saúde [Internet]. Ministério da Saúde. Programa Nacional para a Saúde Mental. Programa Nacional para a Saúde Mental 2017 [General Health Directorate. Ministry of Health. National Programme for Mental Health. National Mental Health Plan 2017]; 2017 [cited 2020 Aug 18]. Available from: https://www.dgs.pt/em-destaque/relatorio-do-programanacional-para-a-saude-mental-2017.aspx Portuguese.
- Ministério da Saúde [Internet], Decreto-Lei nº8/2010 (Jan 28, 2010) [cited 2020 Aug 18]. Available from: https://data.dre.pt/eli/dec-lei/8/2010/01/28/p/dre/pt/html Portuguese.
- Ministérios das Finanças [Internet], Trabalho, Solidariedade e Segurança Social e Saúde [Ministries of Health, Finance, Work, Solidarity and Social Security], Despacho nº 1269/2017, 2443-2444 (2017) [cited 2020 Aug 18]. Available from: https://dre.pt/home/-/dre/106396948/details/maximized Portuguese.
- Ministério da Saúde [Internet], Decreto-Lei 22/2012, 513-516 (2012) [cited 2020 Aug 18]. Available from: https://data.dre.pt/eli/dec-lei/22/2012/01/30/p/dre/pt/html Portuguese.
- Pordata - Base de Dados Portugal Contemporâneo[Internet]. BI de Portugal [Portugal’s Identity Card]. 2020 [cited 2020 Aug 18]. Available from: https://www.pordata.pt/Portugal Portuguese.
- Programa Nacional para a Saúde Mental [Internet]; Direção Geral de Saúde [General Health Directorate]. Saúde Mental. 2020 [cited 2020 May 7]. Available from: https://saudemental.covid19.minsaude.pt/ Portuguese.
- Pinto da Costa M, Moscoso A, Marques JG. Community Psychiatry: Training and Practice in Portugal [poster presentation] [Internet]. 2012 [cited 2020 Aug 12]. Available from: https://www.researchgate.net/publication/337448726_Community_Psychiatry_Training_and_Practice_in_Portugal
- Direção Geral de Sáude. Organização de Cuidados de Psiquiatria e Saúde Mental em Portugal [Internet]. 2019 [cited Jul 29]. Available from: https://www.dgs.pt/sm-organizacao.aspx Portuguese
- Coordenação Nacional para a Saúde Mental. Documento de consenso para a Estrutura e Funções das Equipas de Saúde Mental Comunitária (ESMC) [Internet]. 2009 [cited 2020 Aug 16]. Available from: https://docplayer.com.br/112500998-Documentode-consenso-para-a-estrutura-e-funcoes-das-equipas-de-saudemental-comunitaria-esmc.html Portuguese
- Administração Central Serviços Saúde. Guia de referenciação para as unidades e equipas de saúde mental da Rede Nacional de Cuidados Continuados Integrados [Internet]. Lisbon. 2017 [cited 2020 Aug 16]. Available from: http://www.fnerdm.pt/wp-content/uploads/2018/05/Guia_Referenciacao_Final.pdf Portuguese
- Jorge-Monteiro MF, Ornelas JH. "What's Wrong with the Seed?" A Comparative Examination of an Empowering Community-Centered Approach to Recovery in Community Mental Health. Community Ment Health J. 2016 Oct;52(7):821-33. doi: 10.1007/s10597-016-0004-8. Epub 2016 Apr 12. PMID: 27072950.
- Narigão M. Rede Nacional de Cuidados Continuados Integrados e de Saúde Mental (RNCCI e RNCCISM). Paper presented at: II Encontro Nacional IPSS Promotoras de Saúde [2nd National Encounter of Health Promoting Social Solidarity Institutions]. Confederação Nacional das Instituições de Solidariedade [National Confederation of Solidarity Institutions]; 2018 September 28; Fátima, Portugal.
- Simões J, Augusto GF, Fronteira I, Hernández-Quevedo C. Portugal: Health system review. Health Systems in Transition [Internet], 2017 [cited 2020 Aug 16]; 19(2):1–184. Available from: https://www.euro.who.int/__data/assets/pdf_file/0007/337471/HiT-Portugal.pdf?ua=1
- Ministério da Saúde, Despacho nº 2753/2020 [Internet]. 2020; 200-202 [cited 2020 Aug 15]. Available from: https://dre.pt/pesquisa/-/search/129678862/details/normal?l=1 Portuguese
- Ministério da Saúde Gabinete do Secretátio de Estado Adjunto do Ministério da Saúde, Despacho nº 2976/2014 [Internet]. 2014; 5402-5403. [cited 2020 Aug 3]. Available from: https://dre.pt/pesquisa/-/search/3162549/details/normal?q=Despacho+n.%C2%BA%202976%2F2014 Portuguese
- Ministério da Saúde. Rede de Referenciação Hospitalar. Psiquiatria da Infância e Adolescência [Internet]. 2018 [cited 2020 Aug 3]. Available from: https://www.sns.gov.pt/wp-content/uploads/2018/06/RRH-Psiquiatria-da-Infância-e-da-Adolescência-Para-CP.pdf Portuguese
- Ministérios do Trabalho, Solidariedade e Segurança Social e Saúde. Portaria nº68/2017 [Internet]. 2017 [cited 2020 Aug 17]. Available from: https://data.dre.pt/eli/port/68/2017/02/16/p/dre/pt/html Portuguese
- Administração Central dos Serviços de Saúde (PT), Comissão Técnica de Acompanhamento da Reforma de Saúde Mental. Relatorio do Grupo de Trabalho para avaliação da prestação de cuidados de saude mental e das necessidades na área da saúde mental [Internet]. Lisboa: Administração Central dos Serviços de Saúde (PT); 2015 [cited 2020 Aug 17]. Available from: http://www.sg.min-saude.pt/NR/rdonlyres/EB54D9DC-8CD7-4249-A226-98CF21D9B5D3/44008/Relatorio_Av_Prestacao_Cuidados_Saude_Mental_2015.pdf Portuguese
- Mateus P, Caldas de Almeida J, M, de Carvalho Á, Xavier M: Implementing Case Management in Portuguese Mental Health Services: Conceptual Background. Port J Public Health 2017;35:19-29. doi: 10.1159/000477646
- Perelman J, Chaves P, de Almeida JMC, Matias MA. Reforming the Portuguese mental health system: an incentive-based approach. Int J Ment Health Syst. 2018;12:25. doi: 10.1186/s13033-018-0204-4. PMID: 29853991; PMCID: PMC5975562.
- Marques JG, Brissos S. Mental health in Portugal in times of austerity. Lancet Psychiatry. 2014 Sep;1(4):260. doi: 10.1016/S2215-0366(14)70339-6. Epub 2014 Sep 10. PMID: 26360852.
- Soares R, Pinto da Costa M. Experiences and Perceptions of Police Officers Concerning Their Interactions With People With Serious Mental Disorders for Compulsory Treatment. Front Psychiatry. 2019 Apr 18;10:187. doi: 10.3389/fpsyt.2019.00187. PMID: 31057433; PMCID: PMC6482210.
- Pinto da Costa M, Guerra C, Malta R, Moura M, Carvalho S, Mendonça D. Psychiatry training towards a global future: trainees' perspective in Portugal. Acta Med Port. 2013 Jul-Aug;26(4):357-60. Epub 2013 Aug 30. PMID: 24016644.
- Thornicroft G, Tansella M, Law A. Steps, challenges and lessons in developing community mental health care. World Psychiatry. 2008;7(2):87-92. doi: 10.1002/j.2051-5545.2008.tb00161.x. PMID: 18560483; PMCID: PMC2408397.
- Bridges W. Managing Transitions: Making the Most of Change. 3rd ed. USA: Da Capo Lifelong Books; 2009.
Информация об авторах
Метрики
Просмотров web
За все время: 140
В прошлом месяце: 16
В текущем месяце: 11
Скачиваний PDF
За все время: 45
В прошлом месяце: 6
В текущем месяце: 0
Всего
За все время: 185
В прошлом месяце: 22
В текущем месяце: 11