Консультативная психология и психотерапия
2015. Том 23. № 1. С. 84–103
ISSN: 2075-3470 / 2311-9446 (online)
Когнитивно-поведенческая психотерапия расстройства сна в пожилом и старческом возрасте
Аннотация
Общая информация
Ключевые слова: когнитивно-поведенческая психотерапия, успешное старение, пожилой возраст, старение, расстройство сна, поздний возраст, когнитивные техники, поведенческие техники
Рубрика издания: Теория и методология
Тип материала: научная статья
Для цитаты: Мелёхин А.И. Когнитивно-поведенческая психотерапия расстройства сна в пожилом и старческом возрасте // Консультативная психология и психотерапия. 2015. Том 23. № 1. С. 84–103.
Полный текст
За последние несколько лет наблюдается рост исследований, показывающих гибкость когнитивно-поведенческой терапии в решении сложных клинических проблем людей пожилого и старческого возраста (тревога, депрессия, бессонница, хронические боли, алкогольная зависимость, острая реакция горя) [Moller, Barbera, 2004]. Некоторые пожилые пациенты с депрессией, тревогой или бессонницей неохотно принимают назначенную им фармакотерапию и часто предпочитают психотерапевтические интервенции [Okajima, 2013; Perlis et al, 2008; Troxel, Germain, 2012].
Раньше физиологические и психологические особенности людей пожилого и старческого возраста рассматривались через призму негативных стереотипов о старении как возраста болезни/инволюции, что препятствовало применению и успеху психотерапии в этих возрастах [Troxel, Germain, 2012]. Старение понималось как период множественных проигрышей и потерь, приводящих к хронической депрессии. Появление парадигмы успешного старения способствовало учету физических и психических компенсаторных ресурсов в пожилом и старческом возрасте несмотря на имеющиеся физические недуги и заболевания в поздних возрастах [Пчелина, Полуэктов, 2014; Рассказова, Тхостов, 2012; Edinger, 2005; Hood, Rogojanski, 2014]. С одной стороны, психотерапия не может полностью устранить значительные проблемы, стоящие перед многими пожилыми людьми в связи с кумуляцией (потеря близких, прогрессирование болезней, которые могут привести к инвалидизации), однако, с другой стороны, психотерапевтическая помощь может быть эффективной для раскрытия их внутренних ресурсов, обогащения копинг-стратегий, что способствует снижению уровня дистресса [Morin, Colecchi, 1999].
Эпидемиология и терапия расстройства сна в пожилом возрасте
Распространенность бессонницы неуклонно увеличивается с возрастом [Woodward, 2007]. Согласно зарубежным исследованиям, 15 — 35% людей старше 65 лет предъявляют жалобы на хронические проблемы со сном [Buysse, Germain, 2011; Sorocco, 2011]. Проведенные российские исследования в амбулаторной сети г. Москвы показывают, что 2/3 пациентов пожилого и старческого возраста не довольны своим сном и отмечают стойкие трудности засыпания, а также сокращение продолжительности сна из-за частых или ранних пробуждений [Belanger, LeBlanc, 2012]. Многие пожилые люди с бессонницей часто прибегают к самолечению, прежде чем обратиться к врачу [Satre, 2006]. Чаще всего при расстройствах сна применяются фармакологические интервенции в форме гипнотических препаратов, чаще бензодиазепиновой группы в течении длительного времени [Rybarczyk, Lund, 2013; Woodward, 2007]. Исследования показали, что пациенты пожилого возраста, чаще ощущают неблагоприятные побочные эффекты от этих препаратов, чем пациенты других возрастов [Buysse, 2011]. Пожилые люди, как правило, принимают несколько лекарств и отличаются наибольшей предрасположенностью к проявлению побочных эффектов данного вида терапии из-за особенностей фармакодинамики препаратов [Расстройство сна, 1995]. Кроме того, исследования показали, что бензодиазепиновые препараты в пожилом возрасте вызывают подавление медленно-волновой фазы сна, увеличивают риски перелома шейки бедра [Chand, 2013]. Наконец, фармакотерапия расстройств сна прежде всего предназначена для краткосрочного применения, а длительное употребление часто приводит к возникновению зависимости от психофармакотерапии, что усиливает расстройство сна.
В рамках современной биопсихосоциальной парадигмы понимания болезней фармакотерапия должна быть не единственной линией лечения расстройств. Многие нарушения сна в поздних возрастах носят хронический характер и часто не является самостоятельным расстройством, а коморбидны с различными формами психических и соматических расстройств [Лишневская, 2006; Morin, Azrin, 1988]. Бессонница в пожилом возрасте может быть как причиной, так и следствием аффективного спектра расстройств [Morin, Bootzin, 2006]. При наличии жалоб на бессонницу у пожилых людей возрастает риск развития депрессии. Примерно у 51% пациентов с хроническими расстройствами сна имеется психическое расстройство (субдепрессия, депрессия, тревожное расстройство, химические зависимости). При психогенно обсусловленных невротических психических расстройствах частота встречаемости инсомнии достигает 80%. У пожилых людей наблюдаются психогенные депрессии невротического уровня, депрессивные реакции на стресс, посттравматические стрессовые дистимические расстройства и эндогенные аффективные нарушения субклинического уровня [Belanger, LeBlanc, 2012]. Около 30—40% пожилых людей с бессонницей предъявляют жалобы на состояние беспокойства или расстройства настроения. Однако стоит учитывать, что по мере нормального старения возрастают изменения в структуре сна. Появляются значительные сокращения продолжительности медленно-волнового сна (особенно у мужчин), небольшое сокращение процентного содержания REM-стадии, парадоксального сна и уменьшается общая продолжительность сна. Количество спонтанных ночных пробуждений к 85 годам увеличивается с 20% от общего времени (включая период засыпания). Пробуждения начинают возникать все ближе к началу сна. По пробуждении утром пациенты пожилого возраста часто ощущают разбитость. В течении дня они отмечают усталость, сонливость и раздражительность. В связи с этим начинают формироваться нереалистичные негативные ожидания в отношении качества и времени желаемого сна. Таким образом, длительность сна в поздних возрастах сокращается, а психологическая потребность в нем остается прежней [Аведисова, 2008]. Упомянутые выше изменения сна характеры даже для нормального старения, т.е. без выраженных и хронических соматических или психических заболеваний, приводящих к инвалидизации.
В связи с этим комплексная терапия нацеленная не на симптоматическое лечение расстройства сна, а на оценку активности пациента, жалоб, общих соматических и психических расстройств имеет кардинальное значение в выборе стратегии лечения с целью получения положительного ответа от терапии. Нам стоит сразу пояснить, что многократные исследования показывают, что фармакологическая и психотерапевтическая интервенции при лечении расстройств сна имеют эквивалентную эффективность. Каждый вид терапии имеет следующие достоинства и недостатки [Moller, Barbera, 2004].
• Фармакологическая терапия имеет быстрый и устойчивый эффект. Однако имеются проблемы безопасности приема препаратов (формирование зависимости, когнитивных нарушений, рисков падения и возникновения перелома шейки бедра).
• Психотерапевтическая терапия краткосрочна, имеет устойчивый эффект, приемлема для лечащего специалиста и для специалистов смежных профессий. Однако может быть непрактичной, или невозможной для применения некоторыми пациентами, в связи с тем, что они не могут прекратить использование лекарств до начала психотерапии.
Одна из важнейшех задач нефармакологических методов лечения расстройства сна — это коррекция терапии или отказ от приема психофармакотерапии. В связи с этим когнитивно-поведенческая психотерапия является рекомендуемым стандартом нефармакологического лечения бессонницы, эффективность данного вида психотерапии показана в ряде исследований [Gorenstein, Papp, 2007]. Когнитивно-поведенческая терапия является наиболее подходящим видом интервенций для пациентов, которые переживают потенциальные последствия своей бессонницы или которые жалуются на негативные навязчивые мысли, связанные с их сном. Главная цель лечения расстройств сна в поздних возрастах — это улучшение качества жизни и снижение риска усиленного развития соматических и психических расстройств у пациента, снижение уровня диссресса в его семье [Woodward, 2007]. Хотя проблемы со сном возникают чаще у пожилых пациентов, только 15% пожилых пациентов с хронической бессонницей получают нефармакологическое лечение [Morin, Colecchi, 1999]. На данный момент имеются фактические доказательства эффективности КПП не только при лечении первичной бессонницы, но и с коморбидностью с психическими расстройствами, хроническими болями, а также при нейродегеративных расстройствах (например деменции) [Chand, 2013; Sorocco, 2011; Sivertsen, Nordhus, 2007]. Эффективность этого КПП заключается в том, что примерно 70—80% пациентов достигают положительного терапевтического ответа, из них примерно 40% достигают полной клинической ремиссии [Winkler, Auer, 2014].
Когнитивно-поведенческие модели расстройства сна
В основе большинства когнитивных моделей лежит принцип когнитивного возбуждения без отрицания физиологического возбуждения. Когнитивное возбуждение представлено в форме навязчивых тревожных руминаций, которые предрасполагают к расстройству сна, вызывают обострения и становятся факторами хронификации [Sorocco, 2011]. Распространенной моделью бессонницы является модель A. Spielman, представленная на рис. 1.
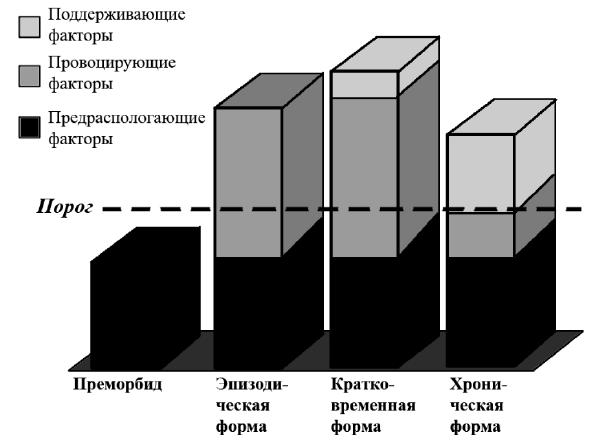
Рис. 1. Трехфакторная модель расстройства сна A. Spielman
Mодель на рис. 1 позволяет прогнозировать и контролировать расстройство сна. В основе данной модели лежат принципы диатез-стрессо- вой модели, которая учитывает поведенческие факторы, что позволяет, с одной стороны, прогнозировать, насколько остро бессонница развивается в хроническое состояние, а с другой стороны, представить, какие факторы должны учитываться при лечении. Факторы диатез-стрессо- вой модели утверждают, что бессонница возникает остро в связи с рядом факторов. Хроническая форма расстройства сна сохраняется из-за неадекватного мультифакторного лечения, что приводит к возникновению хронизации факторов, поддерживающих расстройство сна. Таким образом, человек может быть подвержен бессоннице из-за личностных
особенностей, стрессовых факторов, в рамках которых выработались устойчивые поведенческие паттерны поведения [Gorenstein, Papp, 2007]. A. Spielman выделил следующие факторы развития расстройства сна (табл. 1).
Таблица 1
Факторы развития и поддержания расстройства сна (по A. Spielman)
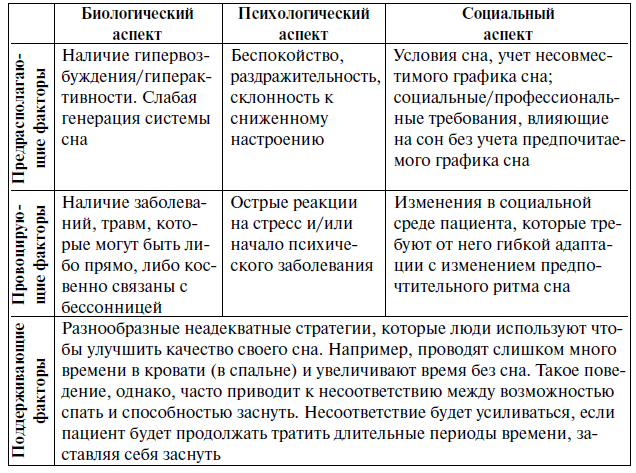
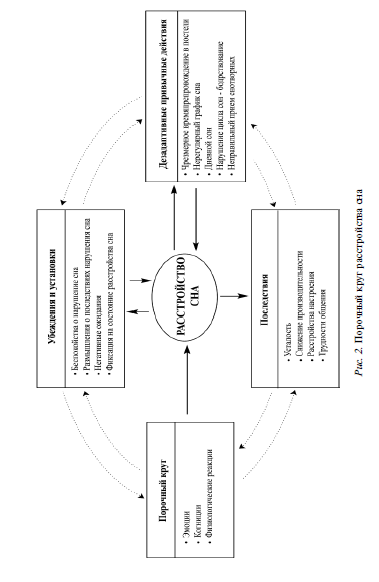
Согласно этой модели, поведенческие и психологические компоненты почти всегда участвуют в поддержании бессонницы в течение долгого времени, независимо от характера провоцирующих факторов [Gorenstein, Papp, 2007]. Когнитивная модель A. Spielman позволяет выстроить направления терапевтических интервенций. Например, если хроническая бессонница возникает, прежде всего, по отношению к поддерживающим факторам, то фокус КПП с использованием поведенческих и когнитивных техник будет направлен на устранение неадекватных форм поведения, которые поддерживают эту стратегию. То есть, в центре внимания КПП должен быть контроль того, сколько времени тратит пациент в кровати для предотвращения поведения, направленного не на сон, а на времяпрепровождение в кровати. Лечение должно затем сосредоточиться на этих поддерживающих факторах, даже если провоцирующие факторы могут по-прежнему играть важную роль в поддержании расстройства сна. Однако данная модель часто критиковалась, в связи чем было предложено выделить четвертую группу факторов — факторы условного возбуждения, которые влияют на хронификацию расстройства сна [Sorocco, 2011]. Исследования показывают, что одним из факторов хронификации расстройства сна является нарушение механизма саморегуляции. Первые же симптомы нарушения сна, которые могут быть вызваны дистрессом, хроническими соматическими заболеваниями, переживаниями, во-первых, могут вызывать у пациента тревогу за свой сон, во-вторых, приводят к действиям по контролю над своим сном. В связи с тем, что нередко такого средства управления у человека нет, это ведет к неудаче в саморегуляции, ухудшению состояния и усилению тревоги в отношении сна, что приводит к возникновению «порочно круга» расстройства сна (рис. 2).
На рис. 2 показано, как различные факторы вызывают порочный круг расстройства сна. Все, что делает человек, связано не с первичными проблемами в бодрствовании, a направлено на борьбу с самим расстройством сна. Это приводит к фиксации внимания на сне, возникновению тревожных руминаций перед сном, формированию ритуала сна и самоограничительного поведения [Perlis, 2008].
Принципы когнитивно-поведенческой терапии
в поздних возрастах
При проведении когнивтино-поведенческой терапии в пожилом и старческом возрасте следует учитывать ряд организационных форм [Edinger, 2005; Chand, 2013]:
1. Использовать медленный темп ведения сессия из-за возрастного снижения скорости обработки информации.
2. Говорить медленно и четко. Из-за изменений в слухового восприятия с возрастом, важно, чтобы терапевт говорил медленно, ясно.
3. Использование гибких форм терапии («запишите», «покажите», «повторите») позволяет улучшать ход терапии. Психотерапевт должен всегда стремиться к тому, чтобы инструкции были понятны пациенту пожилого возраста.
4. Использовать напоминания. Записывать повестку дня сессии крупно на белой доске.
5. Минимизировать повествование и использовать опоры. Некоторые пожилые пациенты могут «соскальзывать» с темы во время терапии, в связи с этим можно использовать визуальные и вербальные подсказки, которые возвращают пациента в повестку терапии.
6. Поощрять пациента к ведению заметок.
7. Больше внимание уделять закреплению упражнений (демонстрации) и использованию ролевых игр.
8. Начинать выполнять частично домашнее задание или поведенческий эксперимент на сессии.
9. Просить пациента делать обобщенные выводы по результатам сессии.
10. Попросить пациента завести папку для организации заметок и материалов.
11. Регулярно использовать «мост» от предыдущей сессии и помогать пациенту припомнить что было на прошлой сессии. Если пожилой пациент испытывает трудности, вспоминая содержание или открытия предыдущих сессий, терапевт может поддерживать процесс, упоминая ключевые фрагменты работы, и попросить пациента отметить, что было полезным.
12. Продлить курс терапии. Замедление темпов терапии, увеличивает время для реализации полного протокола терапии. Однако снижение когнитивных функций также может быть проблемой у пожилых людей и, следовательно, требует адаптации протоколов лечения. Например, упрощенная форма дневника сна с указанием времени отхода ко сну, времени нахождения в кровати, времени возникновения сна и общего времени сна может предоставить достаточно информации, чтобы продолжить лечение. Кроме того, лечение может сосредоточиться исключительно на ограничении времени, проведенного в кровати, и не включать все компоненты [Sivertsen, Nordhus, 2007].
Далее мы рассмотрим когнитивные и поведенческие техники когнитивно-поведенческой терапии при лечении расстройств сна.
Когнитивные и поведенческие техники
Изначально в психотерапии расстройств сна использовались изолировано такие техники, как контроль стимула, ограничение сна, гигиена цикла сна—отдыха отдыха и когнитивное реструктурирование (табл. 2). Однако при изолированном ипользовании они были сосредоточены только на одной модальности [Вестбрук, Кенерл^ Крк, 2014; Rybarczyk, Lund, 2013].
Остановимся на когнитивных техниках, предназначеных для отслеживания дисфункциональных убеждений, касающихся сна и оценки их достоверности с помощью дневника мыслей и поведенческих экспериментов. Цели когнитивных техник: определить представления о сне; оценить правдивость/не правдивость мысли; реатрибуция неправдивых мыслей реальными; информирование о физиологии сна и особенностях сна в пожилом и старческом возрасте [Moller, Barbera, 2004]. При работе со стратегиями обработки информации пациенты начинают пони-
Таблица 2
Описание поведенческих техник из протокола когнитивноповеденческой терапии расстройства сна
|
Техники |
Описание и цель |
Примечания применительно к пожилым пациентам |
|
Обучение стимулированию контроля над сном |
Методика направлена на создание гарантии того, что сон связан с быстрым засыпанием. Инструкция: 1) лечь в кровать, только тогда когда вы испытываете сонливость; 2) использовать кровать только для сна и сексуальных отношений; 3) если не можете заснуть в течении 15—20 минут, встаньте с кровати; 4) займитесь монотонной работой; 5) вернитесь в кровать. Рекомендуются переворачивания часов циферблатом к стене. Также требуется просыпаться в определенное время, независимо от количества сна |
Пожилым пациентам предлагается избегать ограничений трудовой активности и стараться смешивать отдых с активностью (вести мониторинг дневной активности и утомления). Дневной сон может быть полезен, если он будет своевременным и коротким по продолжительности. Он может помочь уменьшить дневную усталость у пожилых людей. Использовать различную деятельность чтобы оставаться активным, найти что-то еще кроме сна, что можно делать утром и вечером |
|
Ограничение сна |
Методика направлена на искусственное сокращение времени, проводимого в кровати, до времени, которое пациент, по его мнению, действительно спит; затем по мере достижения требуемой эффективности сна ему разрешают увеличивать время нахождения в кровати. Время укладывания, подъема и эффективность сна ежедневно отмечаются в дневнике сна |
|
|
Метод парадоксальной интенции |
Пациенту даются советы, прямо противоречащие здравому смыслу: например, предлагается ставить перед собой будильник и завести его на определенное время (30 минут, |
|
|
Техники |
Описание и цель |
Примечания применительно в пожилым пациентам |
|
|
1—2 часа). Просят закрыть глаза и каждые 5 минут смотреть прошли ли 30 минут. Далее переходят на шаг 1 час и далее — 2 часа |
|
|
Релаксирующие техники |
Снижение нервно-психического напряжения (например, прогрессирующая мышечная релаксация, аутогенная тренировка) или работа с навязчивыми мыслями, которые мешают спать (например, ментализация, медитация) |
Техники релаксации требуют обучения и ежедневной практики по крайней мере от 2 до 4 недель с подробным описанием релаксационных процедур и более детальным обсуждением их эффективности в пожилом возрасте. Техника прогрессирующей мышечной релаксации очень требовательна к процедуре выполнения, и иногда ее трудно понимать и применять людям пожилого возраста. Для предотвращения мышечных спазмов и при артрите для устранения мышечного статического напряжения стоит применять пассивные методы релаксации |
|
Гигиена сна |
Общие рекомендации (диета, физические упражнения, исключить употребление психоактивных веществ) и изменение факторов окружающей среды (например, света, шума, температуры), которые могут способствовать или препятствовать сну |
Трудности, возникающие при преодолении проблем со сном — защитное поведение. Стратегии, которые изначально имеют благоприятное влияние на гигиену сна, могут со временем превратиться в защитное поведение. Важность быть физически активными (фиксировать три раза в день уровень активности-занятости, уровень утомления и сонливости. Выделяем активную часть суток, делим на три с учетом специфики жизнедеятельности пациента). В поздних возрастах особенно важно учитывать влияние факторов окружающей среды на сон |
мать, что их заботы и катастрофические мысли носят негативный и разрушительный характер. Например, при дихотомическом мышлении, пациенты говорят «всегда» (например, «Я всегда плохо сплю») или «никогда» (например, «Я никогда не смогу добиться хорошего сна для меня») в отношении расстройства сна [Sorocco, 2011]. С применением техник они начинают понимать, что прошлой ночью, когда они спали плохо, они все еще были в состоянии делать свои дела дома, принимать учеников, ходить в магазин, но это было для них затратным по силам. Несмотря на плохой сон, они не были неуспешными, не отменяли занятия с учениками на дому. Их болезни не ухудшаются, и они не умрут от этого. Хотя они, возможно, были уверены, что становятся больными и непривлекательными, и окружающие люди это замечают.
Исследования показывают, что в пожилом и старческом возрасте преобладают следующие убеждения [Satre, 2006]:
• Неправильные представления о причинах бессонницы («бессонница является нормальной частью старения», «бессонница у меня из-за моего нейрогенного расстройства мочевого пузыря», «бессонница из-за того что я очень нервная и у меня много болезней и болей»);
• Нереальные ожидания повторной бессонной ночи — желание иметь «хороший» сон («Я должен спать 8 часов каждый день»);
• Неправильные представления о последствиях бессонницы («Бессонница может сделать меня больным или вызвать у меня нервный срыв», «Из-за бессонницы я буду весь день уставшей и чувствовать себя неуспешной и неполноценной»);
• Ошибочное мнение о дневном плохом самочувствии («У меня был плохой день из-за моей бессонницы», «я устаю днем из-за своей бессонницы ночью», «У меня не может быть полноценного дня из-за моей бессонницы»);
• Неправильное представление о контроле сна («Я не могу предсказать, когда я буду спать хорошо, а когда плохо»);
• Представление о том, что хороший сон зависит от того насколько ты приложишь физические усилия («Когда у меня проблемы с засыпания, я должен оставаться в постели и стараться заснуть»).
Структура когнитивно-поведенческой
терапии расстройства сна
Полноценное лечение нарушения сна должно быть комплексным, что показано на рис. 3
КПП направлена непосредственно на когнитивные и поведенческие факторы, которые поддерживают бессонницу, в том числе и на такие факторы, как проведение большого количества времени в постели, сон
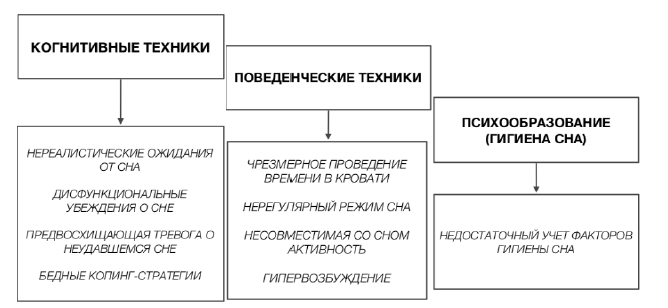
Рис. 3. Структура когнитивно-поведенческой психотерапии расстройства сна
днем, нерегулярный график сна-бодрствования, чрезмерные негативные мысли о потере сна и размышления о последствиях дневного сна и плохого сна ночью [Hood, Rogojanski, 2014]. Различные техники когнитивно-поведенческой терапии, как правило, вводятся в последовательном режиме посредством от шести до восьми терапия сессий, что показано на рис. 4 [Sivertsen, Nordhus, 2007].
Из рис. 4 видно, что поведенческая техника «ограничение сна», как правило, вводится первой, а затем — техника «контроль стимула», когнитивные техники и — техника «гигиена сна». Эта последовательность может быть изменена в зависимости от целей лечения, выявленных в ходе клинической оценки. Важно учитывать, что проблема бессонницы может являться вторичной относительно другой психической или соматической проблемы. В таких случаях при необходимости следует применить КПП к этому расстройству, например, при депрессии или тревожном расстройстве в поздних возрастах [Gallagher, 2007].
В целом КПП расстройств сна состоит из 4—10 сессий, которые длятся от 50 до 60 минут и проводятся примерно один раз в неделю, с двухнедельным разрывом до начала лечения для обеспечения самоконтроля поведения до и во время сна [Perlis, 2008]. Стандартный подход к ведению сессии, как правило, интерактивный и дидактический. КПП расстройств сна имеет следующую структуру:
• Первая сессия (60—120 минут).
1. Представиться пациенту.
2. Заполнить анкеты о пациенте.
3. Провести клиническое интервью (учет возраста, социального и семейного статуса. Рост. Вес. Наличие сопутствующих заболеваний. Про-
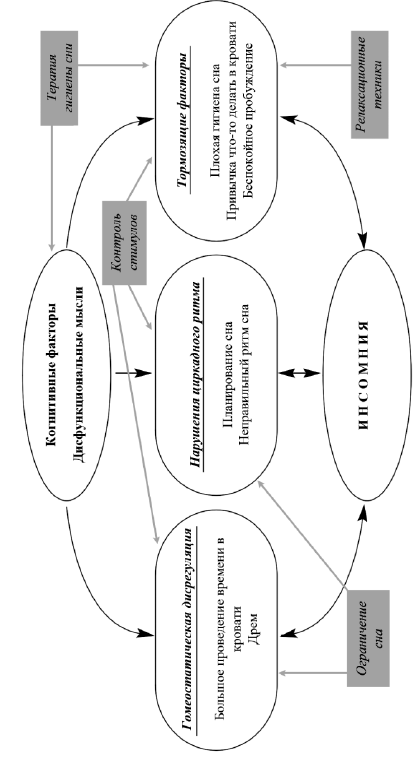
Рис. 4. Алгоритм использования поведенческих техник при лечении расстройств сна
должительность сна, частота нарушений сна. Наблюдались ли ранние нарушения сна. Индивидуальные особенности цикла «сон—бодровст- вование». Анкета отношения к инсомнии. Индекс тяжести инсомнии. Шкала дисфункциональных убеждений в отношении сна. Уровень дистресса. Оценка наличия депрессии и чувства одиночества).
4. Определить, есть ли у пациента соматические или психическое расстройства. Определить наличие трех факторов нарушения сна.
5. Определить, подходит ли КПП для пациента.
6. Определить другой возможный вариант лечения.
7. Представить пациенту краткий обзор вариантов лечения. Ознакомить пациента с КПП, ее эффективностью и основными положениями.
8. Ознакомить пациента с дневником сна.
9. Получить обратную связь от пациента.
10. Установить еженедельную повестку дня.
• Вторая сессия (60—120 минут).
1. Обобщить и проанализировать дневник сна (на основе дневника сна высчитывается TST (общее время сна) = TIB (время в кровати) — (SL (задержка сна) + WASO (пробуждение после начала сна)).
2. Определить план лечения. Отказаться от психофармакотерапии.
3. Провести обзор данных дневника за неделю.
4. Объяснить пациенту когнитивную модель бессонницы.
5. Ознакомить пациента с поведенческими техниками ограничения и контроля за стимулами.
6. Проанализировать общее временя, проведенное в кровати (TIB) и время подъема с кровати (TOB).
7. Разработать поведенческие стратегии: как не заснуть в установленное время и что делать с моментом пробуждения ночью.
• Третья сессия (45—60 минут).
1. Обобщить и графически представить результаты дневника сна.
2. Оценить достижения в области применения поведенческих техник и соблюдение правил в отношении сна.
3. Ознакомить пациента с гигиеной сна.
• Четвертая сессия (30—60 минут).
1. Обобщить данные дневника сна.
2. Оценить выгоды и издержки лечения.
3. Определить границы применяемых поведенческих техник.
• Пятая сессия (60—90 минут).
1. Обобщить данные дневника сна.
2. Оценить выгоды и издержки лечения.
3. Продолжить восхождение к желаемому результату, который выражается в общей продожительности сна (TST).
4. Рассматривать вопросы, касающиеся навязчивых мыслей и отрицательных мыслей, касающихся сна (когнитивная терапия негативных мыслей в отношении сна). Выявлять проблемные автоматические мыслей и убеждения с помощью дневника мыслей).
• Шестая и седьмая сессии (30—60 минут).
1. Обобщить данные дневника сна.
2. Оценить выгоды и издержки лечения.
3. Выявлять защитные форм поведения. Проводить оценку и реатрибуцию негативных мыслей в отношении сна.
4. Осваивать телесные (релаксирующие) техники.
5. Продолжить восхождение к желаемому результату (желаемая общая продожительность сна (TST)).
• Восьмая сессия (30—60 минут).
1. Обобщить данные дневника сна.
2. Оценить достижения в области лечения (в целом).
3. Обсудить профилактику рецидивов (обзор поведенческих подходов к лечению бессонницы; подход к поддержанию клинических успехов; обсудить, что делать, когда бессонница возвращается).
Последнее время при лечении расстройств внедряется психотерапия, основанная на осознанности (Mindfulness-based therapy for insomnia). В этом подходе интегрируются элементы поведенческих стратегий при лечении бессонницы с практикой сосредоточения и медитации. Эта практика помогает пациентам лучше узнать свое состояние, связанное с мыслями, которые имеют тенденцию быть источниками беспокойства, и изменить свое отношение к сну. Медитация не используется в качестве стратегии, релаксации, чтобы помочь пациенту заснуть. Результаты исследований показывают, что сочетание сосредоточения и медитации с КПП приводит к значительному улучшению качества сна, которое сохраняется на протяжении 12 месяцев после лечения [Hood, Rofojanski, 2014]. Также существуют короткие формы протоколов лечения КПП (Brief behavioral treatment for insomnia) в течении 2—4 сессий с освоением когнитивных и поведенческих техник. 2 из 4 сессий могут осуществляться по телефону или Skype. Исследования показали, что такой тип терапии особенно эффективен у пациентов пожилого и старческого возраста [Troxel, Germain, 2012; Winkler, Auer, 2014].
Заключение
В этой статье мы показали, что когнитивно-поведенческая терапия направлена на развитие навыков управления сном с помощью различных методов, обучающих пациента доступным ему способам нормализации режима сна. Протокол лечения расстройств сна включает в себя психообразование, поведенческие и когнитивные техники. Данный вид психотерапии позволяет многим пациентам восстановить чувство контроля над сном, тем самым снижая эмоциональный дистресс. Однако, большим препятствием для многих пациентов пожилого и старческого возраста является необходимость прекратить использование лекарств до начала психотерапии. У некоторых пациентов развивается психологическая зависимость от лекарств, которые они используют в течение длительного периода времени. Таким образом, немедикаментозные интервенции могут быть непрактичными, или неподходящими для некоторых пациентов, поскольку они не могут прекратить использование лекарств до начала психотерапии. Наконец, пациенты должны иметь систему убеждений, что эта форма лечения расстройства сна будет действовать в их интересах, усиливая мотивацию достижения успеха, чтобы отказаться от «легкого» выбора лечения расстройства сна — медикаментозной терапии.
Литература
- Аведисова А.С. Терапия расстройств сна: современные подходы к назначению гипностиков. М.: ООО «Медицинское информационное агенство», 2008. 112 с.
- Вестбрук Д., Кеннерлі Г., Кірк Д. Вступ у когнітивно#поведінкову терапію. Львiв: Cвiчадо, 2014. 420 с.
- Лишневская В.Ю. Инсомния у больных пожилого возраста с артериальной ги#пертензией // Міжнародний неврологічний журнал. 2006. № 5. С. 99—101.
- Пчелина П.В., Полуэктов М.Г. Возможности коррекции инсомнии (бессонницы) без применения снотворных препаратов // Лечащий врач. 2014. № 05.
- Рассказова Е.И., Тхостов А.Ш. Клиническая психология сна и его нарушений.М.: Смысл, 2012. 320 с.
- Расстройства сна. СПб: Медицинское информационное агенство, 1995. 160 с.
- Стрыгин К.Н. Нарушения сна в пожилом возрасте // Эффективная фармакотерапия. Неврология и психиатрия. 2013. № 12.
- Belanger L., LeBlanc M. Cognitive Behavioral Therapy for Insomnia in Older Adults //
- Cognitive and Behavioral Practice. 2012. Vol. 19. Р. 101—115
- Buysse D.J., Germain A. et al. Efficacy of brief behavioral treatment for chronic insomnia in older adults // Arch Intern Med. 2011. Vol. 171. № 10. Р. 887—895.
- Chand S.P. How to adapt cognitive#behavioral therapy for older adults // Сurrent psychiatry. 2013. Vol. 12. № 3.
- Cognitive behavior therapy with older adults: innovations across care settings / ed.
- K.H. Sorocco. Sean Lauderdale Springer Publishing Company, 2011. 474 p.
- Cognitive Behavioral Treatment of Insomnia / ed M.L. Perlis et al. Springer. 2008. 182 p.
- Edinger T. Cognitive#behavioral therapy for primary insomnia // Clinical Psychology Review. 2005. Vol. 25. Р. 539—558
- Gorenstein E.E., Papp L.A. Cognitive#behavioral therapy for anxiety in the elderly // Curr Psychiatry Rep. 2007. Vol. 9. № 1. Р. 20—25.
- Handbook of Behavioral and Cognitive Therapies with Older Adults / ed. Gallagher
- Thompson Dolores, A. Steffen. Springer. 2007. 346 p.
- Hood H.K., Rogojanski J. Cognitive#Behavioral Therapy for Chronic Insomnia // Curr
- Treat Options Neurol. 2014. Vol. 16. Р. 321
- Moller H.J., Barbera J. Psychiatric aspects of late#life insomnia // Sleep Medicine Reviews. 2004. Vol. 8. Р. 31—45.
- Morin C.M., Azrin N.H. Behavioral and cognitive treatments of geriatric insomnia // Journal of Consulting and Clinical Psychology. 1988. Vol. 56. Р. 748—753.
- Morin C.M., Bootzin R.R. Buysse Psychological and behavioral treatment of insomnia: Update of the recent evidence (1998—2004) // Sleep. 2006. Vol. 29. Р. 1398—1414.
- Morin C.M., Colecchi C.A. Behavioral and pharmacological therapies for late-life insomnia: A randomized clinical trial // The Journal of the American Medical Association. 1999. Vol. 281. Р. 991—999.
- Okajima I. Cognitive behavioural therapy with behavioural analysis for pharmacological treatment#resistant chronic insomnia // Psychiatry Research. 2013. Vol. 210. Р. 515—521
- Rybarczyk B., Lund H.G. Cognitive Behavioral Therapy for Insomnia in Older Adults:
- Background, Evidence, and Overview of Treatment Protocol // Clinical
- Gerontologist. 2013. Vol. 36. Р. 70—93
- Satre D.D. Cognitive#Behavioral Interventions With Older Adults: Integrating Clinical and Gerontological Research // Professional Psychology: Research and Practice. 2006. Vol. 37. № 5. Р. 489—498.
- Sivertsen B., Nordhus I.H. Management of insomnia in older adults // Br J Psychiatry. 2007 Apr. 2007. Vol. 190. Р. 285—286.
- Troxel W.M., Germain A., Buysse D.J. Clinical management of insomnia with brief behavioral treatment (BBTI) // Behav Sleep Med. 2012. Vol. 10. № 4. Р. 266—279.
- Vaughn McCall W. Diagnosis and Management of Insomnia in Older People // Journal of the American Geriatrics Society. 2005. Vol. 53. Р. 272—277.
- Winkler A., Auer C. Drug treatment of primary insomnia: a meta-analysis of polysomnographic randomized controlled trials // CNS DRugs. 2014. Р. 1—18.
- Woodward M.C. Managing Insomnia in Older People // Journal of Pharmacy Practice and Research. 2007. Vol. 37. № 3. Р. 236—241.
Информация об авторах
Метрики
Просмотров
Всего: 4571
В прошлом месяце: 44
В текущем месяце: 0
Скачиваний
Всего: 5770
В прошлом месяце: 13
В текущем месяце: 0